La fibrillation auriculaire est une affection cardiaque qui entraîne un rythme cardiaque irrégulier. Ce phénomène résulte d’un système de conduction électrique défaillant, qui perturbe le message entre les différentes parties du cœur, entraînant une réaction en chaîne.
Lorsque quelqu’un souffre de fibrillation auriculaire (A-fib), les signaux électriques se comportent de manière anormale. Par conséquent, les oreillettes (les cavités supérieures du cœur) peuvent se contracter de manière chaotique, en décalage avec les ventricules (les cavités inférieures).
L’un des moyens par lesquels un médecin surveille la fibrillation auriculaire est l’électrocardiogramme (ECG). Ce test non invasif utilise des électrodes placées sur la poitrine pour mesurer l’activité électrique du cœur.
Lorsqu’une personne souffre d’A-fib, son ECG présente des caractéristiques distinctives, comme le souligne cet article.
Caractéristiques
Un ECG « normal » montre ce que l’on appelle le rythme sinusal. Ce rythme peut apparaître comme une série de petites vagues, chacune représentant une action essentielle du cœur.

Il existe plusieurs aspects clés d’un ECG, et ceux-ci diffèrent souvent par rapport à un ECG d’une personne souffrant d’A-fib :
- Ondes P : Les ondes P sont la première « bosse » sur l’ECG, représentant le moment où les oreillettes pressent le sang à travers le cœur.
- Complexe QRS : Le complexe QRS reflète la contraction des ventricules, permettant de distribuer le sang dans tout le corps.
- Ondes T : L’onde T survient après chaque complexe QRS et représente le court instant où le cœur se détend avant de se contracter à nouveau.
Dans un rythme sinusal normal, ces battements sont réguliers et ordonnés, chaque onde ressemblant à la précédente, avec des espacements égaux.
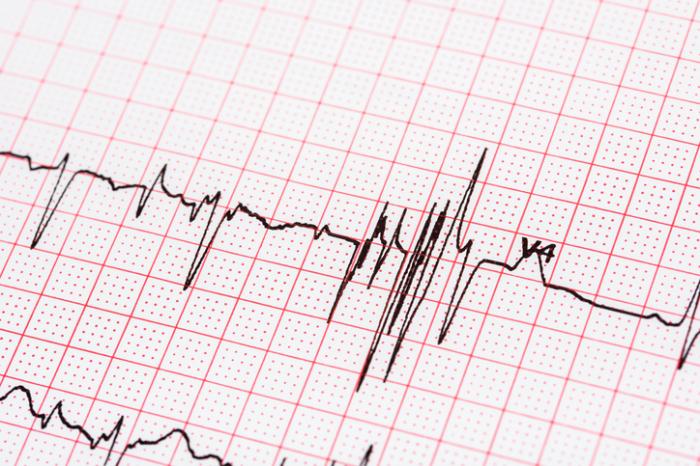
Un électrocardiogramme d’une personne avec A-fib présente une image très différente de celle d’un rythme sinusal. Bien qu’il existe des variations dans un ECG d’A-fib, on peut en identifier quelques-unes :
- Absence d’ondes P : En raison d’une contraction anarchique des oreillettes, les ondes P ne sont souvent pas visibles avant un complexe QRS.
- Rythme irrégulier : Les patients atteints d’A-fib peuvent présenter un rythme décrit comme « irrégulièrement irrégulier », ce qui peut provoquer des palpitations et d’autres symptômes.
- Ondes fibrillaires : Certaines personnes avec A-fib peuvent présenter des ondes fibrillatoires sur leur ECG, signalant une contraction désordonnée des oreillettes, semblable aux ondes P, mais généralement irrégulière.
Lorsqu’un ECG mesure la fréquence cardiaque, il évalue le nombre de complexes QRS par minute. En raison de la variabilité du rythme en A-fib, un ECG en temps réel peut afficher des chiffres fluctuants, par exemple 72 à 84 à 60 en quelques secondes.
Les types
La fibrillation auriculaire se divise en plusieurs sous-types. Certains sont caractérisés par leurs symptômes, tandis que d’autres peuvent être identifiés par un électrocardiogramme. Voici quelques types d’A-fib qu’un médecin peut reconnaître :
- Phénomène d’Ashman : Un type d’A-fib où des pauses prolongées entre les battements de cœur sont suivies de battements rapprochés, souvent associés à un bloc de branche droite (BBB).
- A-fib avec réponse ventriculaire rapide : Ce type implique une fréquence cardiaque supérieure à 100 battements par minute, pouvant entraîner une insuffisance cardiaque.
- A-fib paroxystique : Ce type se manifeste par des épisodes intermittents de fibrillation auriculaire.
- A-fib continu : Dans ce cas, la personne est toujours en fibrillation auriculaire.
Les médecins utilisent généralement un électrocardiogramme à 12 dérivations, qui est le plus sensible pour détecter l’A-fib, car il mesure l’activité cardiaque de 12 points différents sur le corps.
Symptômes
Lorsque le cœur ne bat pas de manière synchronisée, cela peut provoquer des sensations de battements dans la poitrine. Une personne peut également ressentir un essoufflement ou des vertiges.
La fibrillation auriculaire augmente également le risque de formation de caillots sanguins dans le cœur, ce qui peut accroître le risque d’accident vasculaire cérébral.
Parmi les symptômes courants de l’A-fib, on peut citer :
- confusion
- fatigue
- palpitations cardiaques, comme si le cœur battait à tout rompre
- sensation de tête légère ou risque de syncope
- essoufflement
- faiblesse
Lorsque la fréquence cardiaque est très élevée, une personne peut ressentir une forte anxiété. En raison de l’inefficacité de la circulation sanguine, des épisodes d’essoufflement peuvent survenir.
Les symptômes de l’A-fib sont souvent indicatifs d’une maladie cardiaque sous-jacente pouvant endommager la structure du cœur.
Les causes possibles incluent :
- anomalies des valves cardiaques
- malformations cardiaques congénitales
- maladie coronarienne
- hypertension
- antécédents de chirurgies cardiaques
- hyperthyroïdie
- maladies pulmonaires
Il est également possible qu’une personne souffre d’A-fib sans cause identifiable, ce qu’on appelle l’A-fib isolé.
Traitement
Le traitement de l’A-fib dépend de la gravité des symptômes, de la cause sous-jacente et de la durée de la maladie.
Étant donné que l’A-fib peut entraîner des caillots sanguins et des AVC, les médecins prescrivent souvent des anticoagulants pour réduire ce risque.
Ces anticoagulants fluidifient le sang. Parmi les exemples, on trouve :
- warfarine
- dabigatran
- rivaroxaban
- apixaban
Si la fréquence cardiaque est trop rapide, un médecin peut également prescrire des médicaments pour ralentir le rythme cardiaque, tels que des bloqueurs des canaux calciques comme le diltiazem, ou des bêta-bloquants comme le métoprolol.
Parfois, un médecin peut recommander une « réinitialisation » du rythme cardiaque pour corriger les anomalies électriques. Les traitements incluent :
- Cardioversion : Un choc électrique est administré au cœur, provoquant un arrêt momentané, suivi d’un redémarrage de l’activité électrique, idéalement avec un rythme sinusal normal.
- Gestion médicamenteuse : Des antiarythmiques peuvent être prescrits pour réduire la fréquence des épisodes d’A-fib. Des exemples incluent la flécaïnide, le dofétilide, l’amiodarone ou le sotalol.
Si ces traitements ne sont pas efficaces, des procédures plus invasives peuvent être envisagées.
Par exemple, une ablation par cathéter, où un cathéter est inséré via un vaisseau sanguin dans l’aine pour atteindre les zones problématiques du cœur. Le médecin peut alors utiliser des techniques de froid extrême, de chaleur ou de radiofréquence pour détruire le tissu cardiaque responsable des signaux électriques anormaux.
Perspectives Récentes
Des recherches récentes mettent en lumière l’importance de la détection précoce et du traitement de l’A-fib pour réduire les risques de complications. En 2024, des études montrent que les technologies de surveillance à distance, comme les dispositifs portables, permettent de détecter des épisodes d’A-fib, offrant ainsi une opportunité précieuse pour intervenir rapidement.
De plus, des essais cliniques récents ont démontré que certaines approches non pharmacologiques, telles que la méditation et l’exercice régulier, peuvent également jouer un rôle dans la gestion des symptômes d’A-fib. Par exemple, une étude a révélé que les patients qui s’engagent dans des programmes d’exercice régulier présentent une amélioration significative de leur qualité de vie et une réduction des épisodes d’A-fib.
Enfin, l’éducation des patients sur la gestion des facteurs de risque, tels que le contrôle de la pression artérielle et la gestion du poids, demeure cruciale pour minimiser l’impact de cette maladie sur la santé cardiaque à long terme.