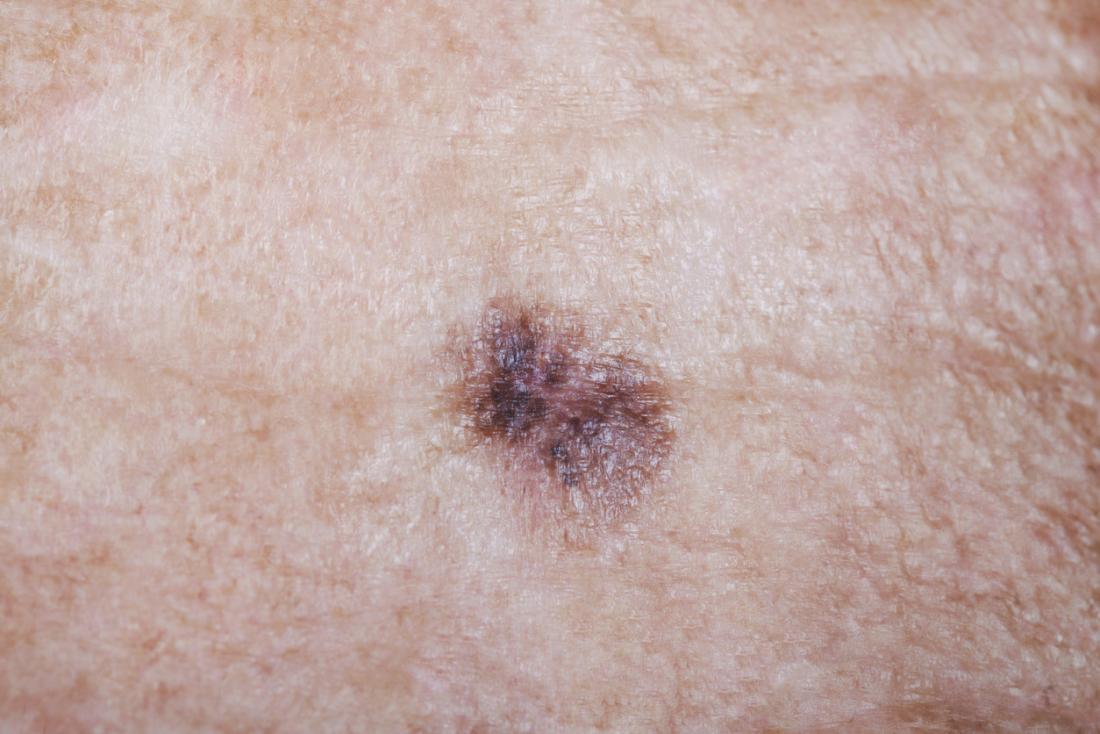
Une revue de la recherche publiée révèle que le mélanome, la forme la plus meurtrière de cancer de la peau, se développe le plus souvent sous la forme de nouvelles taches et non de moles existantes. Les dermatologues soulignent l’importance de vérifier régulièrement la peau pour détecter de nouvelles croissances et des changements.
Des chercheurs d’Italie et de Grèce ont présenté leurs découvertes, résultant de l’analyse de 38 études sur le mélanome publiées dans des bases de données académiques reconnues.
Le mélanome est un cancer de la peau particulièrement agressif qui débute par des mutations dans les mélanocytes, les cellules responsables de la pigmentation de la peau. Ces cellules altérées se développent de manière anormale, donnant naissance à des tumeurs.
La principale cause du mélanome est l’exposition aux rayons ultraviolets (UV), que ce soit à travers les bains de soleil ou le bronzage artificiel. Les rayons UV peuvent endommager les cellules cutanées et altérer leur ADN.
Le mélanome est bien plus facile à traiter lorsqu’il est détecté tôt, tandis que la croissance se limite à la couche externe de la peau ou de l’épiderme. En revanche, s’il n’est pas identifié à un stade précoce, il peut infiltrer des couches plus profondes et se propager à d’autres parties du corps (métastases).
Une fois que le mélanome s’est propagé, son traitement devient très complexe et les chances de survie diminuent considérablement.
En 2014, l’année la plus récente pour laquelle des statistiques nationales sont disponibles, 76 665 personnes aux États-Unis ont reçu un diagnostic de mélanome cutané. Cette même année, 9 324 personnes ont également perdu la vie à cause de cette maladie.
Mole existante ou nouvelle croissance?
Dans leur étude, les chercheurs expliquent que les preuves concernant l’origine du mélanome – s’il provient d’une taupe existante, ou «naevus», ou d’une nouvelle croissance – sont variées.
Ils notent que depuis la fin des années 1940, les études sur le mélanome ont montré une large gamme de taux d’incidence. Certaines études indiquent que les mélanomes qui commencent dans des taupes existantes ne représentent que 4 % des cas, alors que d’autres avancent qu’ils représentent jusqu’à 72 %. De plus, une analyse récente de 25 études suggère qu’ils représentent environ 36 % des cas.
Cependant, les auteurs soutiennent que la principale raison de cette disparité est que les études ont abordé différents aspects du cancer et de ses origines, tels que l’épaisseur de la tumeur et les caractéristiques sous-jacentes de la taupe ou du site d’apparition.
Ils soulignent, par exemple, que les caractéristiques de toute taupe ou naevus sous-jacent sont souvent difficiles à caractériser, car les tumeurs du mélanome peuvent déformer ou même détruire le tissu environnant.
« Ainsi, il est extrêmement difficile, voire impossible, de déterminer si la lésion a été associée à un naevus ou non, » écrivent-ils.
La plupart des mélanomes sont une nouvelle croissance
Pour cette recherche, l’équipe a regroupé et analysé des données provenant d’études sur des patients atteints de mélanome où les chercheurs avaient clairement identifié si les mélanomes étaient associés à des moles (mélanomes «associés au naevus») ou à de nouvelles tumeurs (mélanomes «de novo»).
Au total, l’équipe a examiné 38 études observationnelles et cas-témoins représentant 20 126 mélanomes.
La principale conclusion de l’étude est que la majorité (70,9 %) des mélanomes se développent à partir de nouvelles taches, alors qu’une minorité (29,1 %) provient d’une mole ou d’un naevus existant.
Les auteurs notent, « Ce résultat fournit des preuves supplémentaires que la plupart des mélanomes ne proviennent pas de la transformation maligne des cellules de naevus. »
Ils n’ont trouvé aucun lien entre le taux de mélanomes associés aux moles et la présence de tissu anormal (dysplasique) dans la taupe.
Les chercheurs ont également constaté que les mélanomes issus des taupes existantes tendent à être plus fins que ceux qui se développent à partir de nouvelles taches, ce qui laisse supposer que les patients atteints de ce type de tumeur pourraient bénéficier d’un meilleur pronostic.
Auto-examens et protection solaire
L’équipe suggère que cette découverte signifie que les patients qui effectuent régulièrement des auto-examens de leur peau à la recherche de signes de changements suspects pourraient avoir une meilleure chance de détecter un mélanome à un stade précoce, lorsque le traitement est plus susceptible de réussir.
L’American Academy of Dermatology recommande aux individus de pratiquer régulièrement des auto-examens et d’inviter leurs partenaires à vérifier leur dos et d’autres zones difficiles à voir.
« Étant donné que la maladie [mélanome] est plus susceptible d’apparaître comme une nouvelle croissance, il est donc crucial que chacun se familiarise avec l’ensemble de ses grains de beauté et cherche non seulement des changements à ces derniers, mais aussi l’apparition de nouvelles taches. »
Dr. Caterina Longo, Université de Modène et Reggio Emilia, Italie
Ils recommandent également que les gens se protègent des rayons UV nocifs lorsqu’ils sont à l’extérieur, en restant à l’ombre, en portant des vêtements protecteurs et en appliquant un écran solaire «large spectre» résistant à l’eau avec un facteur de protection solaire minimum de 30.
En 2011, la Food and Drug Administration des États-Unis (FDA) a ajouté le terme «large spectre» à l’étiquetage de la crème solaire. Un écran solaire à large spectre protège contre les rayonnements ultraviolets A (UVA) et ultraviolets B (UVB). Le SPF indique seulement le niveau de protection contre les UVB.
« Large spectre confond les consommateurs »
Cependant, une autre étude récente a révélé que la plupart des personnes aux États-Unis ne prennent pas en compte le large spectre lors du choix de leur crème solaire.
Les chercheurs soulignent que l’étiquetage actuel sur les produits de protection solaire, « notamment la désignation à large spectre, est source de confusion pour les consommateurs. »
L’auteur de l’étude, Roopal V. Kundu, professeur agrégé de dermatologie à la Feinberg School of Medicine de l’Université Northwestern à Chicago, en Illinois, et ses collègues suggèrent que les étiquettes de protection solaire devraient indiquer séparément les niveaux de protection UVA et UVB.
Dans leurs recherches, ils ont découvert que seulement 39 % des participants tenaient compte du large spectre lors de l’achat de crèmes solaires, bien que la majorité d’entre eux affirment que le niveau de protection contre le cancer de la peau devrait figurer sur les étiquettes.
Lorsque l’équipe a présenté aux participants une étiquette indiquant clairement les niveaux de protection UVA et UVB séparément, ils étaient mieux à même de comprendre comment le produit protégeait contre les deux types de rayons UV.
Les chercheurs concluent que d’autres études devraient être réalisées pour évaluer dans quelle mesure les consommateurs comprennent les différences entre les UVA et les UVB et leurs effets sur la peau. Il convient également de déterminer si l’affichage des niveaux de protection séparément sur les étiquettes de protection solaire influence réellement les décisions d’achat.
En somme, en plus d’un étiquetage plus clair, il est également crucial d’améliorer l’éducation publique pour que les gens puissent faire des choix éclairés lors de l’achat de crèmes solaires.
Données récentes et perspectives pour 2024
Pour l’année 2024, il est essentiel de noter que la recherche sur le mélanome continue d’évoluer. Des études récentes ont montré que les nouvelles technologies d’imagerie et de dépistage, comme la dermatoscopie numérique et l’intelligence artificielle, améliorent la détection précoce des mélanomes. Ces outils permettent aux dermatologues d’analyser avec précision les lésions cutanées et d’identifier les mélanomes potentiels avec une sensibilité accrue.
En outre, des données récentes indiquent que l’incidence des mélanomes augmente, en particulier chez les jeunes adultes, ce qui souligne l’importance d’une sensibilisation accrue aux risques associés à l’exposition solaire et à l’utilisation des cabines de bronzage.
Le suivi des patients et les traitements personnalisés basés sur les caractéristiques génétiques des tumeurs sont également des domaines de recherche prometteurs. De nouvelles thérapies ciblées et immunothérapies montrent des résultats encourageants, offrant de nouvelles options pour les patients atteints de mélanome avancé.
Il est crucial pour la communauté médicale de continuer à promouvoir l’éducation sur la prévention du mélanome, en insistant sur l’importance des auto-examens réguliers et des consultations dermatologiques. En augmentant la vigilance et en adoptant des pratiques de protection solaire, nous pouvons espérer réduire l’incidence de cette maladie redoutable à l’avenir.